Bottom Line
A hipertensão intracraniana (HIC) é considerada urgência oncológica. O tratamento envolve a identificação e correção de situações, de modo a restabelecer o fluxo sanguíneo para oxigenação adequada do tecido cerebral e afastar o paciente do risco à vida. Pacientes com sintomatologia branda devem fazer uso de corticoides, sendo o mais utilizado a dexametasona, 4-8 mg/dia, para reduzir o edema vasogênico. A hiperventilação também pode ser utilizada para diminuir o edema cerebral, sendo recomendável manter o decúbito do leito elevado no polo cefálico, num ângulo de 30º. Outra abordagem possível na HIC por hidrocefalia é o uso de terapias hiperosmolares séricas, desde que esteja íntegra a barreira hematoencefálica. Casos selecionados podem requerer medidas invasivas de controle, como a drenagem ventricular.
 Luiz Alberto Mattos é Professor do Departamento de Medicina Clínica e chefe do serviço de oncologia do Hospital das Clínicas da Universidade Federal de Pernambuco
Luiz Alberto Mattos é Professor do Departamento de Medicina Clínica e chefe do serviço de oncologia do Hospital das Clínicas da Universidade Federal de Pernambuco
Por Luiz Alberto Mattos1, Anna Vitória de Araujo Moura2 e Joanny Franceliny de Oliveira Silva2
1 – Professor do Departamento de Medicina Clínica e chefe da unidade de oncologia e hematologia do Hospital das Clínicas da Universidade Federal de Pernambuco
2 – Acadêmica de Medicina da Universidade Federal de Pernambuco
Resumo:
A hipertensão intracraniana é uma condição neurológica associada ao aumento da pressão intracraniana, notadamente quando a pressão liquórica é superior a 15 mmHg.
Causas oncológicas são associadas à hipertensão intracraniana (HIC), quadro mais frequente em pacientes com tumores de SNC e pacientes metastáticos com tumores primários de mama, pulmão, melanoma ou decorrente de infiltração de linfomas ou leucemias.
Sintomas inespecíficos podem contribuir com atrasos no diagnóstico. A manifestação clínica mais frequente é a cefaleia semelhante ao tipo tensional, caracterizada por dor em aperto nas regiões frontal, parietal, temporal e/ou occipital, e que não responde a analgésicos comuns. A HIC também se manifesta com ocorrência de déficits neurológicos, que podem variar de efeitos compressivos generalizados a focais.
Nas causas oncológicas o manejo pode envolver a intervenção de clínicos, cirurgiões e radio-oncologistas para reduzir as taxas de morbi-mortalidade.
Palavras-chave: ‘emergências oncológicas’, ‘hipertensão intracraniana’, comorbidades, urgência, ‘manifestação clínica’, ‘risco de morte’
Introdução
Hipertensão intracraniana (HIC) é uma condição neurológica associada ao aumento da pressão intracraniana (PIC) (PU, 2016), notadamente quando a pressão liquórica é superior a 15 mmHg (CARLOTTI, 1998). O aumento da PIC pode ter diversas causas, desde não oncológicas ou relacionadas à história natural de algumas neoplasias malignas. HIC é considerada urgência oncológica e como tal deve ser precocemente diagnosticada e tratada. Pode estar associada a gliomas, tumores do plexo coróide, carcinomatose meníngea, metástases de tumores sólidos ou infiltração por neoplasias oncohematológicas, além de ser manifestação de síndromes paraneoplásicas ou até do próprio tratamento oncológico (FERNANDEZ-GARCIA, 2017; PU, 2016; PATER, 2014; LAW, 2009).
Mecanismos compensatórios são desencadeados nos quadros iniciais, porém em estados avançados ocorre um desequilíbrio na dinâmica do fluxo liquórico que determina o desenvolvimento da HIC (PU, 2016). O aumento da PIC está associado à elevada morbimortalidade por interferir no fluxo sanguíneo cerebral e causar herniações cerebrais à montante, requerendo assim tratamento adequado e célere (PATER, 2014; BARBOSA, 2003). O manejo da HIC envolve profissionais de diversas áreas, desde o diagnóstico, como neurologistas, neurocirurgiões, radiologistas, emergencistas (MOLLAN, 2018) e, em caso confirmatório de causas oncológicas, a intervenção de clínicos, cirurgiões e radio-oncologistas.
Fisiopatologia
A HIC pode ser classificada em 4 categorias de acordo com a sua etiologia e fisiopatologia: i. Hipertensão intracraniana parenquimatosa; ii. Hipertensão intracraniana vascular; iii. Hipertensão intracraniana causada por desordem na dinâmica do líquido cefalorraquidiano (LCR); iv. Hipertensão intracraniana idiopática. (IENCEAN, 2018)
Na Hipertensão intracraniana parenquimatosa, a alteração da pressão é precedida pelo aumento de volume intracraniano por razões expansivas, compressivas, hipóxia ou edema pós-traumático. Os principais processos expansivos têm como causas tumores, abscessos e hematomas. Nos últimos anos, com a incorporação de novas drogas (terapias-alvo, imunoterapia), tem-se observado aumento da sobrevida dos pacientes oncológicos. No entanto, a maior parte das drogas oncológicas não ultrapassa a barreira hematoencefálica (BHE), sendo assim considerado o tecido cerebral um santuário, onde muitas vezes tem-se o controle da doença sistêmica e a progressão de doença a nível de sistema nervoso central. (NOLAN, 2018)
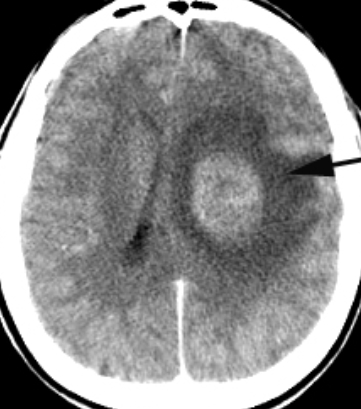
Figura 1. Imagem de uma TC com contraste de tumor acompanhado de edema cerebral em um caso de HIC parenquimatosa (IENCEAN, 2018)
A Hipertensão intracraniana vascular tem como causa subjacente o aumento do volume intravascular cerebral, decorrente do aumento do influxo ou diminuição do efluxo sanguíneo. Com a consequente congestão cerebral, há redução da reabsorção do líquido cefalorraquidiano (LCR). As principais causas são trombose cerebral, encefalopatias hipertensivas e AVC.
HIC também pode ser causada por desordens na dinâmica do LCR, sua produção, circulação e absorção. Obstruções, causadas por tumores, hemorragias, estenose aquedutal e infecções impedem a circulação do líquor, que se acumula nos ventrículos e aumenta a pressão intracraniana. Além disso, o aumento global do volume de LCR pode ocorrer pela diminuição da sua absorção por alterações na BHE, como na meningite aguda e hemorragia subaracnóidea, causando oclusão das vilosidades da aracnoide. O estado de imunodepressão do indivíduo o torna mais propenso a infecções, tal como meningite.
Por último, na HIC idiopática não há lesões anatômicas no parênquima cerebral, trombose venosa ou distúrbios na constituição do LCR, excluindo, assim, as causas anteriores e mantendo-se a patogênese como desconhecida. É mais comum em mulheres obesas em idade reprodutiva. O distúrbio observado na dinâmica do LCR é resultado do aumento da pressão, invertendo a relação causa-efeito em relação a outras etiologias.
Nos pacientes oncológicos, as metástases tumorais e tumores primários podem levar à HIC, seja por razão expansiva, seja pela obstrução liquórica; hemorragia intracraniana e abcessos também concorrem diretamente para o aumento da pressão intracraniana. Além disso, o câncer é capaz de estabelecer um estado pró-trombogênico, podendo levar à trombose cerebral e consecutiva HIC vascular.
Apresentação Clínica
A HIC apresenta sinais e sintomas inespecíficos, o que pode contribuir com atrasos no diagnóstico (PU, 2016). O quadro clínico da HIC é composto por déficits neurológicos, que podem variar de efeitos compressivos generalizados a focais, caso haja efeito de massa localizado. Esse quadro é mais frequente em pacientes com câncer metastático avançado, primários de mama, pulmão, melanoma ou decorrente de infiltração por linfomas e leucemias. Apesar de raro, pode ser a primeira manifestação do câncer, até mesmo quando há ausência de doença sistêmica detectável (PATER, 2014; LEAL, 2011).
O sintoma mais referido é dor de cabeça, que pode estar presente em cerca de 41% a 71% dos casos de pacientes com metástases cerebrais. No entanto, esse sintoma pode ser raro nos extremos da idade, ou seja, crianças menores de quatro anos e idosos com mais de 75 anos (MOLLAN, 2018; KIRBY, 2007). A cefaleia é semelhante ao tipo tensional, caracterizada por dor em aperto nas regiões frontal, parietal, temporal e/ou occipital, e que não responde a analgésicos comuns. Como o decúbito dorsal em leito plano reduz o retorno venoso cerebral, a dor de cabeça é mais referida durante a noite e no início da manhã, devido ao aumento dos níveis de dióxido de carbono no sangue arterial (CRUZ, 2017; PATER, 2014; LEE, 2008). Associado à cefaleia, pode-se apresentar quadro de vômito em jato, não acompanhado de náusea. Esses sinais são decorrentes da presença de edema cerebral peri-tumoral, piorando o quadro de HIC. Evolutivamente, pode haver redução do estado de consciência, desde sonolência ao coma (PATER, 2014), ou sinais/sintomas inespecíficos, como alteração de humor, inquietação, fraqueza e descoordenação motora. Rigidez nucal pode estar presente, caso haja irritação das meninges cerebrais associada ou não a carcinomatose meníngea (LEE, 2008).
O papiledema é um sinal frequente, observado em 50% dos pacientes. Esse achado é indicativo de aumento da PIC, que nas causas tumorais tende a ser correlacionada com modificações na secreção ou reabsorção do líquor, que culmina na hidrocefalia. O exame de fundo de olho (fundoscopia) é indispensável. Anteriormente ao papiledema, pode ser visualizada no disco óptico a redução da pulsação venosa, seguida do surgimento de pontos hemorrágicos. Os sintomas referidos pelos pacientes podem ser alteração do campo visual e cegueira temporária (PATER, 2014; LEE, 2008).
Como potenciais complicações do aumento da PIC podem ser observados acidente cerebral isquêmico agudo (LAW, 2009), convulsões em até 15% dos pacientes, hemorragia no foco tumoral e alterações disautonômicas, como perda de controle sobre o esfíncter da bexiga (PATER, 2014). Em casos mais graves pode haver a manifestação da tríade de Cushing, caracterizada por aumento reflexo da pressão arterial, bradicardia, respiração irregular ou apnéia, decorrente por exemplo de isquemia ou compressão do tronco cerebral, com elevada capacidade de levar ao óbito (PATER, 2014; CARLOTTI, 1998).
Diagnóstico
Como exame de imagem inicial deve-se lançar mão de Tomografica Computadorizada (TC) com contraste para detecção de massas como causa da HIC, sabendo-se que a Ressonância Magnética Nuclear (RNM) é mais sensível para detecção de lesões menores, sendo essencial para estabelecer o melhor tratamento para a HIC. Alguns sinais que devem ser observados nos exames de imagem são: presença de tumoração, desvio de linha média, edema perilesional, sela túrcica vazia, retificação do aspecto posterior do globo ocular e distensão do espaço subaracnóideo periódico com ou sem nervo óptico tortuoso (MARKEY, 2016; FRIEDMAN, 2013; MOLLAN, 2018).
Após exame de imagem normal e fundoscopia com observação de papiledema, faz-se necessária a realização de punção lombar a fim de aferir sua pressão de abertura e analisar seus componentes. A punção, todavia, só pode ser realizada quando não há compartimentalização, pois em sua presença pode haver aumento do gradiente de pressão e aumento do risco de herniação (PATER, 2014). Caso a pressão de abertura da punção lombar seja inferior ao valor determinado, o diagnóstico é provável, porém não confirmado.
Segundo Friedman, o diagnóstico de HIC idiopática é confirmado como a presença de 5 critérios (FRIEDMAN, 2013):
- Papiledema;
- Exame neurológico normal, exceto possíveis anormalidades nos Nervos Cranianos;
- Parênquima sem sinais de hidrocefalia, massa, outras lesões estruturais ou realce anormal das meninges no exame de neuroimagem (Tomografia Computadorizada ou Ressonância Magnética);
- Composição normal do LCR;
- Punção Lombar com pressão de abertura >250 mmH2O em adultos e > 280 mmH2O em crianças (>250 mmH2O se criança sedada e não obesa).
O papiledema e o valor da pressão de abertura da punção lombar são critérios constantes para todas as etiologias de HIC, porém os demais critérios podem variar, a depender da causa e da gravidade do quadro (em se tratando de exame neurológico normal).
Tratamento
O tratamento envolve a identificação e correção de situações, de modo a restabelecer o fluxo sanguíneo para oxigenação adequada do tecido cerebral e afastar o paciente do risco à vida. Pacientes com sintomatologia branda devem fazer uso de corticoides, sendo o mais utilizado a dexametasona, 4-8 mg/dia, por apresentar boa difusão na BHE. Os corticóides são utilizados com o objetivo de reduzir o edema vasogênico. Doses baixas de corticoides têm eficácia parecida com doses elevadas, com o benefício de menores efeitos adversos. Quando o quadro clínico é associado a convulsões, faz-se o uso de medicamentos anti-convulsivantes. (LEAL, 2011; LAW, 2009; LEE, 2008; BARBOSA, 2003).
Além dos corticoides, a hiperventilação pode ser utilizada como medida para diminuir o edema cerebral. Ela é realizada através da redução da pressão dióxido de carbono (pCO2), que leva à vasoconstrição (LEE, 2008; BARBOSA, 2003). Para isso, o paciente deve ser submetido à intubação, por curto período de tempo (<2 h) de hiperventilação mecânica até uma pCO2 de 30 a 35 mmHg. Níveis menores de pCO2 podem levar a má perfusão cerebral (PATER, 2014). Além disso, manter o decúbito do leito elevado no polo cefálico, num ângulo de 30º, auxilia na redução da PIC, por melhorar o retorno venoso da região (LEE, 2008; BARBOSA, 2003).
Outra abordagem possível para redução da PIC causada por hidrocefalia é o uso de terapias hiperosmolares séricas, que visam deslocar o líquido do ambiente cerebral para o sangue e ser conduzido à excreção. No entanto, para o uso dessa terapêutica é necessário que a BHE esteja íntegra. Pode-se fazer uso tanto do manitol quanto de soluções salinas, com o objetivo de atingir uma osmolaridade plasmática de 300 a 320 mOsm por litro. Para as soluções hipersalinas, faz-se uso com nível de cerca de 150 mmol/L de sódio do soro, enquanto para a solução de manitol deve ser feita nas doses iniciais de 0,25 g/kg a 1 g/kg de peso corporal. Assim que houver a queda da PIC, a osmolaridade fisiológica deve ser restabelecida para evitar desidratação cerebral. Nos casos mais leves, podem ser utilizados diuréticos, como a furosemida, para reduzir a PIC (PU, 2016; PATER, 2014; LEE, 2008; BARBOSA, 2003). Em causas não neoplásicas de HIC são utilizados ainda acetazolamida para redução do edema cerebral e papiledema que pode ser encontrado em alguns casos (MARKEY, 2016).
Quanto às medidas invasivas de controle da HIC pode ser utilizada a drenagem ventricular. Essa abordagem é realizada quando a HIC é causada por hidrocefalia. Para isso, é inserido um cateter intraventricular para monitoramento da PIC e drenagem de LCR por ventriculostomia, para a correção ou prevenção de herniação. Os pacientes podem ser tratados através de uma derivação ventriculoperitoneal. No entanto, essa abordagem possui o risco de disseminação de metástases leptomeníngeas na cavidade peritoneal, levando à ascite maligna (PATER, 2014; LEAL, 2011; LEE, 2008).
Nos casos em que a HIC é causada por efeito de massa de metástases cerebrais, é necessária abordagem cirúrgica para descompressão. O tratamento rápido de condições agudas reduz a chance de ocorrência de herniações cerebrais e, consequentemente, reduz o risco de morte. Os pacientes que se beneficiam da cirurgia para retirada das metástases são aqueles que estão na Escala de Performance de Karnofsky com índices maiores ou iguais a 70% e idade inferior a 65 anos. Em pacientes com metástases únicas, a cirurgia parece ser a melhor indicação quando comparada com a radioterapia. No entanto, deve ser considerada a localização do tumor. Na presença de múltiplas lesões cancerígenas, pode-se considerar a aplicação da cirurgia para remoção completa ou parcial das lesões, levando em consideração ressecabilidade de cada uma (PATER, 2014).
As terapias atuais para paciente com metástases no sistema nervoso central, especialmente nas leptomeninges, incluem radioterapia em campo para locais sintomáticos ou volumosos, mais quimioterapia (intra-liquor, sistêmica ou ambas) em pacientes selecionados. Há evidências de que a radioterapia pode auxiliar na redução dos sintomas. Pacientes com escala performance superior a 70% e abaixo de 65 anos parecem ser beneficiados pela radioterapia, principalmente quando associada a locais volumosos e utilizada como tratamento inicial (PATER, 2014; LEAL, 2011).
Pacientes com má performance e cânceres que não respondem bem ao tratamento devem ser submetidos a cuidados paliativos. Não há na literatura diretrizes que indicam o uso de quimioterapia em pacientes com metástases cerebrais sob condição de HIC. Poucos quimioterápicos são capazes de atravessar a BHE em concentrações terapêuticas. O uso pode ser benéfico para cânceres responsivos à terapia (PATER, 2014; LEAL, 2011). No entanto, deve-se lembrar que radiação em áreas muito extensas ou alguns quimioterápicos podem contribuir para o aumento da PIC e, portanto, devem ser avaliados criteriosamente (LAW,2009).
Prognóstico
O prognóstico para pacientes com atraso no tratamento é reservado. Complicações da HIC, em destaque para aquelas oriundas da compressão ou isquemia do tronco cerebral, levam a aumento reflexo da pressão arterial, bradicardia, respiração irregular ou apnéia e ao aumento do risco de acidente vascular encefálico vascular encefálico (AVE) isquêmico, condições que podem levar ao óbito a curto prazo (PATER, 2014).
Em se tratando de HIC parenquimatosa por tumores sólidos, o tempo de sobrevida dos pacientes com metástases cerebrais sintomáticas que não estão sob tratamento cerebral focal é de aproximadamente 1-2 meses para aqueles sem terapia, 2-3 meses para aqueles sob terapia com corticoide e 3-6 para aqueles em radioterapia cerebral total (PATER, 2014).
Não obstante seja realizado o tratamento eficiente da HIC, ainda há o risco de permanente perda parcial ou total de visão e permanência das dores de cabeça (MARKEY, 2016). Assim, torna-se fundamental o diagnóstico precoce da Hipertensão Intracraniana no paciente oncológico, assim como o seu tratamento, a fim de evitar tais comorbidades desabilitantes e prevenir a sua mortalidade.
Referências
BARBOSA, A.; CABRAL, S. Novas terapias para hipertensão endocraniana. Jornal de Pediatria, v. 79, p. S139-S148, 2003.
CARLOTTI JR., C.; COLLI, B.; DIAS, L. Hipertensão intracraniana. Medicina (Ribeirao Preto. Online), v. 31, n. 4, p. 552-562, 30 dez. 1998.
CRUZ, M. et al. Cefaleia do tipo tensional: revisão de literatura. ARCHIVES OF HEALTH INVESTIGATION, v. 6, n. 2, 2017.
FERNÁNDEZ-GARCÍA, M. et al. Secondary Intracranial Hypertension in Pediatric Patients With Leukemia. Pediatric Neurology, v. 77, p. 48-53, 2017.
FRIEDMAN, D.; LIU, G.; DIGRE, K. Revised diagnostic criteria for the pseudotumor cerebri syndrome in adults and children. Neurology, v. 81, n. 13, p. 1159-1165, 2013.
IENCEAN, S.; CIUREA; A. Intracranial hypertension: classification and patterns of evolution. J Med Life. v.1, p. 101–107, 2008
KIRBY, S.; PURDY, R. Headache and brain tumors. Current Neurology and Neuroscience Reports, v. 7, n. 2, p. 110-116, 2007.
LAW, M. Neurological complications. Cancer Imaging, v. 9, n. Special Issue A, p. S71-S74, 2009.
LEAL, T. et al. Leptomeningeal Metastasis: Challenges in Diagnosis and Treatment. Current Cancer Therapy Reviews, v. 7, n. 4, p. 319-327, 2011.
LEE, E.; ARMSTRONG, T. Increased Intracranial Pressure. Clinical Journal of Oncology Nursing, v. 12, n. 1, p. 37-41, 2008.
MARKEY, K. et al. Understanding idiopathic intracranial hypertension: mechanisms, management, and future directions. The Lancet Neurology, v. 15, n. 1, p. 78-91, 2016.
MOLLAN, S. et al. Idiopathic intracranial hypertension: consensus guidelines on management. Journal of Neurology, Neurosurgery & Psychiatry, v. 89, n. 10, p. 1088-1100, 2018.
PATER, K.; PÜSKÜLLÜOGLU, M.; ZYGULSKA, A. L. Oncological emergencies: increased intracranial pressure in solid tumours' metastatic brain disease. Przeglad lekarski, v. 71, n. 2, p. 91-94, 2014.
PU, J. et al. Intracranial hypertension as the primary symptom of gastric signet-ring cell carcinoma. Medicine, v. 95, n. 35, p. e4687, 2016.




