 Estudo de coorte entre participantes do Medicare mostra evidências da associação entre o pagamento da indústria farmacêutica a oncologistas e a prática de intervenções médicas não recomendadas e de baixo valor terapêutico. “Esses achados estão em linha com evidências anteriores de que os pagamentos da indústria farmacêutica influenciam a seleção de tratamento”, descreve a análise de Mitchell e colegas, publicada no British Medical Journal (BMJ).
Estudo de coorte entre participantes do Medicare mostra evidências da associação entre o pagamento da indústria farmacêutica a oncologistas e a prática de intervenções médicas não recomendadas e de baixo valor terapêutico. “Esses achados estão em linha com evidências anteriores de que os pagamentos da indústria farmacêutica influenciam a seleção de tratamento”, descreve a análise de Mitchell e colegas, publicada no British Medical Journal (BMJ).
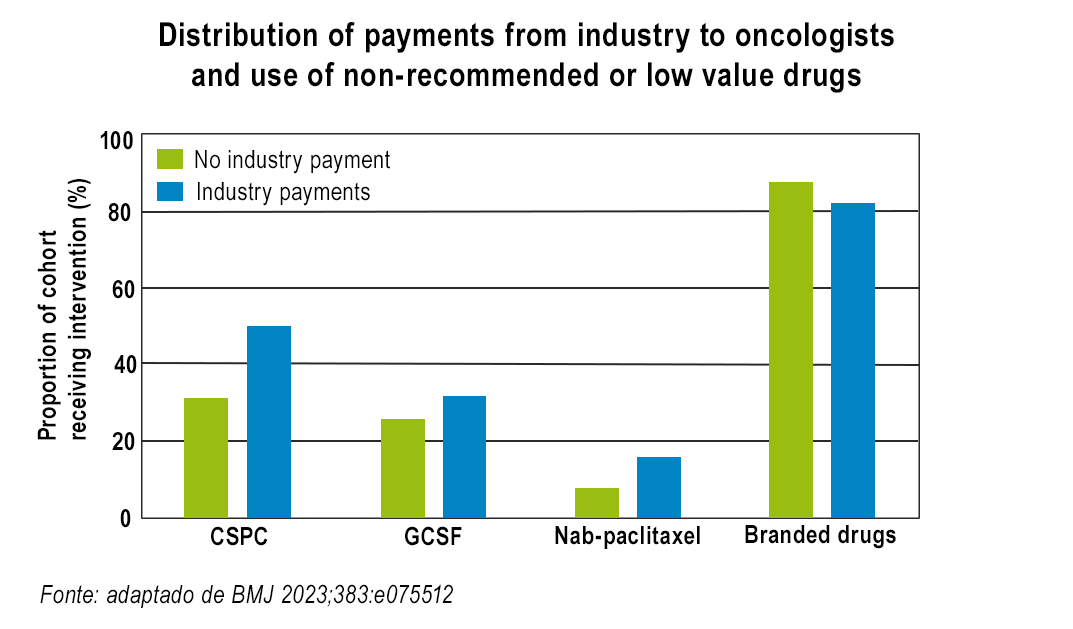
Neste estudo, foram considerados participantes beneficiários do Medicare com diagnóstico de câncer de 2014-19, em risco para uma das quatro intervenções não recomendadas (desencorajadas pelas diretrizes) ou de baixo valor (não proporcionam nenhum benefício adicional, apesar de mais caras): denosumabe para câncer de próstata sensível à castração, fatores estimuladores de colônias de granulócitos (GCSF) para pacientes com baixo risco de febre neutropênica, nab-paclitaxel para cânceres sem evidência de superioridade sobre paclitaxel, e um medicamento de marca em locais onde uma versão genérica ou biossimilar estava disponível.
A principal associação de interesse foi o recebimento, pelo oncologista, de quaisquer pagamentos gerais do fabricante do medicamento correspondente não recomendado ou de baixo valor terapêutico (medido pelo Open Payment*) no prazo de 365 dias.
A análise descreve que os oncologistas receberam pagamentos da indústria farmacêutica para 2.962 de 9.799 pacientes (30,2%) em risco de receber denosumabe não recomendado (mediana de US$ 63), 76 747 de 271 485 pacientes (28,3%) em risco de GCSF (mediana de US$ 60); 18 491 de 86 394 pacientes (21,4%) em risco para nab-paclitaxel (mediana de US$ 89) e 4.170 de 13 386 pacientes (31,2%) em risco para medicamentos de marca (mediana de US$ 156). Mitchell e colegas também revelam que a proporção não ajustada de pacientes que receberam denosumabe não recomendado foi de 31,4% para aqueles cujo oncologista não recebeu pagamento e 49,5% para aqueles cujo oncologista recebeu (diferença de prevalência de 18,0%); os valores correspondentes para GCSF foram 26,6% v 32,1% (5,5%), para nab-paclitaxel foram 7,3% v 15,1% (7,8%) e para medicamentos de marca foram 88,3% v 83,5% (-4,8%).
Controlando as características dos pacientes e o ano, os pagamentos da indústria foram associados ao aumento do uso de denosumabe (17,5% (intervalo de confiança de 95%, 15,3% a 19,7%)), GCSF (5,8% (5,4% a 6,1%)) e nab-paclitaxel (7,6% (7,1% a 8,1%)), mas menor uso de medicamentos de marca (-4,6% (-5,8% a -3,3%)). Nos modelos de indicadores de nível médico, os pagamentos da indústria foram associados ao aumento do uso de denosumabe (7,4% (2,5% a 12,2%)) e nab-paclitaxel (1,7% (0,9% a 2,5%)), mas não ao GCSF (0,4% (-0,3% a 1,1%)) ou medicamentos de marca (1,2% (-6,0 a 8,5%)).
“Em alguns cenários clínicos, os pagamentos da indústria aos médicos estão associados a medicamentos não recomendados e de baixo valor. Esses achados levantam preocupações sobre a qualidade do atendimento e sobre as relações financeiras entre os médicos e a indústria”, concluem os autores.
As implicações têm impacto no padrão de assistência e nos sistemas de saúde. “Os medicamentos não recomendados e de baixo valor incluídos neste estudo têm potencial para causar danos diretos e indiretos ao paciente. Sabe-se que denosumabe causa eventos adversos graves, incluindo hipocalcemia potencialmente fatal e osteonecrose da mandíbula. O nab-paclitaxel não oferece nenhum benefício terapêutico em relação a paclitaxel no contexto do câncer de mama e de pulmão, mas custa substancialmente mais, contribuindo para a “toxicidade financeira” do tratamento do câncer”, sublinha a publicação.
O artigo de Mitchell et al. traz dados demonstrando que as relações financeiras entre os médicos dos EUA e a indústria farmacêutica são comuns. Além do financiamento à pesquisa da indústria, os médicos dos EUA recebem anualmente mais de 2 bihões de dólares (1,6 bilhões de libras; 1,9 bilhões de euros) em pagamentos diretos e pessoais de fabricantes de medicamentos e dispositivos, sem falar de pagamentos de viagens, hospedagens gratuitas, honorários de palestrantes e consultorias (*The Facts About Open Payments Data: 2020 Totals. Centers for Medicare and Medicaid Services; 2022. Accessed April 15, 2022. https://openpaymentsdata.cms.gov/summary )
Referência: BMJ 2023;383:e075512




